Sono chiamati organi genitali femminili (costituiscono i caratteri sessuali primari) e compongono l’apparato genitale femminile. L’apparato genitale femminile si forma nelle prime fasi della vita embrionale per la presenza di due cromosomi X (e l’assenza del cromosoma Y) nel codice genetico proprio del concepito femmina. È composto da:
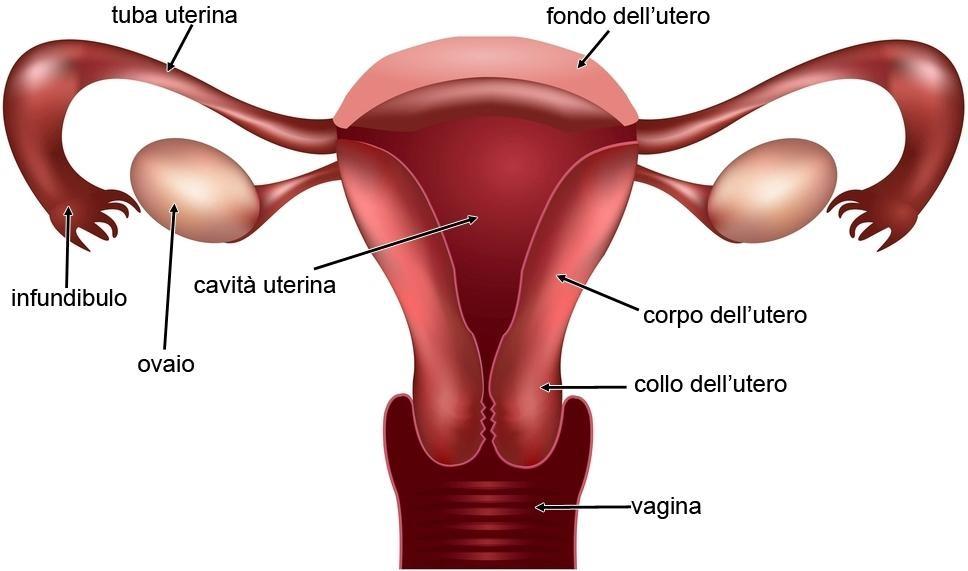

strutture interne:
- due ovaie;
- due tube;
- utero;
- vagina.
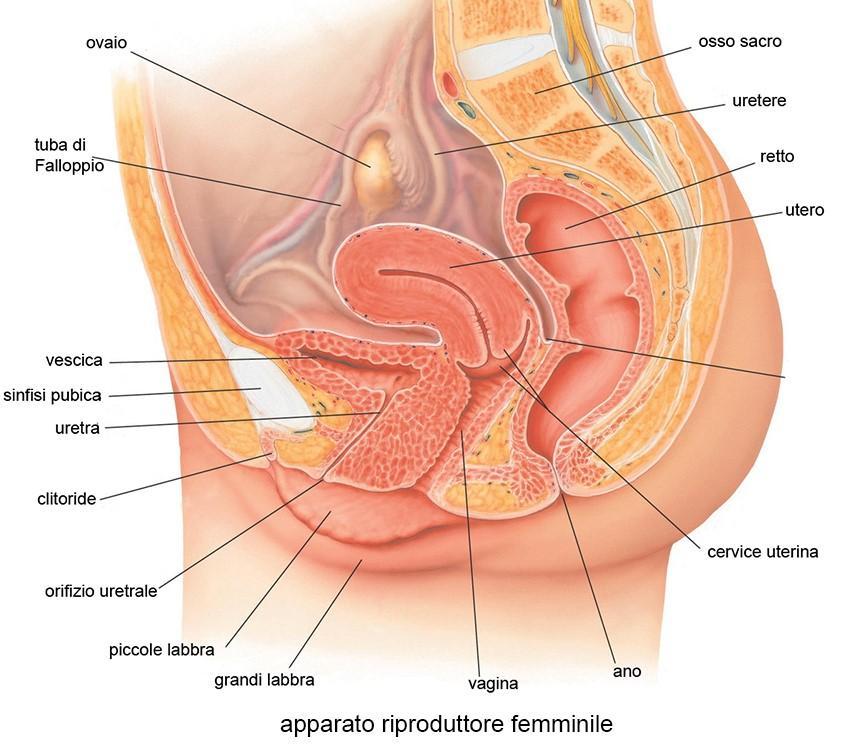 strutture esterne:
strutture esterne:- grandi labbra;
- piccole labbra;
- clitoride;
- monte di Venere.
Funzioni dell’apparato genitale femminile
Le funzioni dell'apparato genitale femminile sono:
- conservare e portare a maturazione gli ovociti (detti anche ovuli o cellule uovo), cellule germinali femminili destinate alla fecondazione conservate ciascuno in un follicolo;
- produrre gli ormoni sessuali femminili, gli estrogeni e il progesterone (sostanze chimiche circolanti nel sangue che hanno la capacità, con la loro presenza e le loro diverse quantità, di agire su tutte le cellule dell'organismo provocandole a lavorare in un modo specifico e di determinare il ciclo mestruale);
- favorire la realizzazione dell’unione sessuale dei coniugi, che formano anche fisicamente una sola carne ed accogliere il seme maschile nella vagina da dove può risalire verso le tube;
- permettere la fecondazione, cioè il concepimento di un nuovo essere umano all’interno di una tuba di Falloppio e in seguito il trasporto dell’embrione fino alla cavità dell’utero, dove l’embrione stesso cercherà il luogo adatto all’impianto per proseguire il suo sviluppo fino alla nascita.
Gli organi dell’apparato genitale femminile
 Le ovaie, organo dove vengono formate nel periodo prenatale le cellule germinali femminili, sono le gonadi femminili. Le ovaie sono un organo pari e simmetrico; sono situate a ridosso della parete laterale e posteriore del bacino. La loro superficie è liscia nel periodo pre-pubere, irregolare in età fertile per la presenza di follicoli in sviluppo. Lo strato esterno, detto sostanza corticale, contiene i follicoli oofori (cioè che contegono ciascuno un ovocita) nelle varie fasi del loro sviluppo.
Le ovaie, organo dove vengono formate nel periodo prenatale le cellule germinali femminili, sono le gonadi femminili. Le ovaie sono un organo pari e simmetrico; sono situate a ridosso della parete laterale e posteriore del bacino. La loro superficie è liscia nel periodo pre-pubere, irregolare in età fertile per la presenza di follicoli in sviluppo. Lo strato esterno, detto sostanza corticale, contiene i follicoli oofori (cioè che contegono ciascuno un ovocita) nelle varie fasi del loro sviluppo.Le ovaie sono deputate alla maturazione ciclica dei follicoli e alla conseguente espulsione della cellula uovo (gamete femminile), nonché alla sintesi degli ormoni sessuali (85% estro-progestinici e 15% testosterone).
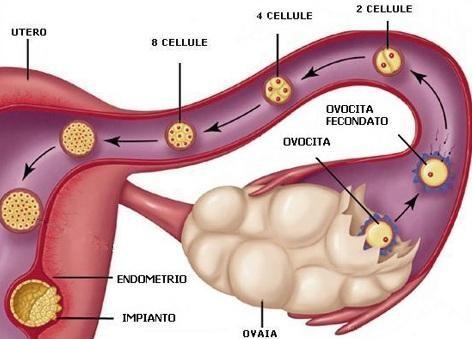 Le tube del Falloppio collegano l’ovaio di ciascun lato con l’utero, catturano la cellula uovo espulsa dall’ovaio, convogliano e selezionano ulteriormente gli spermatozoi. Le tube costituiscono l’organo in cui, nel terzo distale, avviene la fecondazione.
Le tube del Falloppio collegano l’ovaio di ciascun lato con l’utero, catturano la cellula uovo espulsa dall’ovaio, convogliano e selezionano ulteriormente gli spermatozoi. Le tube costituiscono l’organo in cui, nel terzo distale, avviene la fecondazione.Nelle tube l’ovulo espulso con l’ovulazione può restare in vita circa 16 - 21 ore in attesa dell’eventuale fecondazione da parte di uno spermatozoo. Se nell’ampolla tubarica incontra lo spermatozoo ed è fecondato, può proseguire il suo cammino verso l’utero dove vi arriverà dopo circa 5 giorni. Se invece non è stato fecondato, esso degenera e muore.
L’utero è un organo impari, cavo, a forma di pera capovolta, posta al centro del cavo pelvico, dotato di mobilità passiva in relazione alla posizione della donna e agli organi vicini. È ad angolo quasi retto con la vagina. Nella cavità uterina avviene l’annidamento della nuova vita a livello dell’endometrio, che è la mucosa di rivestimento della cavità stessa e pertanto l’utero è il luogo in cui si sviluppa l’embrione e poi il feto.
È costituito da tre parti:
- corpo (parte superiore) da cui si dipartono la tuba destra e sinistra;
- istmo, punto di passaggio fra la cavità dell’utero e quella del collo (orificio uterino interno);
- cervice o collo, comunica con la cavità vaginale attraverso l’orificio uterino esterno; il collo dell’utero (detto anche cervice) è incaricato della produzione del muco cervicale e del passaggio del flusso mestruale; ha la funzione di valvola biologica, che consente o impedisce il transito verso le vie genitali superiori degli spermatozoi deposti in vagina con il rapporto sessuale; è anche il canale del parto spontaneo.
La vulva è costituita da:
- monte di Venere (cumulo di grasso ricoperto da cute e peli);
- grandi labbra;
- piccole labbra.
Che ruolo ha il sistema nervoso centrale nella fertilità femminile?
 Anche per la donna il centralino sessuale è nel sistema nervoso centrale, in particolare nell’ipotalamo e nell’ipofisi, ghiandole molto importanti per la produzione di ormoni. Alla corteccia cerebrale del sistema nervoso centrale infatti arrivano numerosi stimoli sia interni (ormoni) che esterni (luce, clima, stagioni, emozioni, stress etc.).
Anche per la donna il centralino sessuale è nel sistema nervoso centrale, in particolare nell’ipotalamo e nell’ipofisi, ghiandole molto importanti per la produzione di ormoni. Alla corteccia cerebrale del sistema nervoso centrale infatti arrivano numerosi stimoli sia interni (ormoni) che esterni (luce, clima, stagioni, emozioni, stress etc.).Ogni stimolo arriva all’ipotalamo che, a sua volta, regola la funzione dell’ipofisi. L’ipofisi è una struttura nervoso-ghiandolare situata profondamente nel cervello e può essere definita il direttore d’orchestra del sistema endocrino. In seguito ad adeguato stimolo vengono secrete le gonadotropine (GnRH): LH, ormone luteinizzante; FSH, ormone follicolostimolante. Queste gonadotropine hanno come organo bersaglio le ovaie.
Le ovaie a loro volta producono estrogeni e progesterone. La produzione ormonale delle ovaie è guidata dagli ormoni ipofisari già nelle prime fasi della vita embrionale dell'individuo femmina e questo permette il corretto e armonico sviluppo di tutto l’organismo in senso femminile, agendo anche su muscoli, ossa, cute e tessuto grasso costituendo i caratteri sessuali secondari (fisionomia femminile). Questi stessi ormoni sostengono anche la funzione stessa delle ovaie nell’età fertile, permettendo loro di portare a maturazione gli ovuli e contemporaneamente di preparare tutto l’organismo alla possibilità di una gravidanza.
Come e quando si verifica l'ovulazione?
L’ovulazione è l’espulsione della cellula uovo e avviene in maniera ciclica circa 12 -16 giorni prima della ricomparsa del flusso mestruale, che nella maggior parte delle donne si verifica ogni 21 - 35 giorni.
Le ovaie femminili contengono moltissimi ovociti fin dalle prime fasi della vita embrionale; nel tempo molti di loro si atrofizzano, mentre gli altri restano ad una fase intermedia di maturazione, ciascuno contenuto in un follicolo. Nel periodo che va dal menarca (prima mestruazione in età adolescenziale) alla menopausa (ultima mestruazione che segna la fine dell’attività delle ovaie), l’ovulazione avviene in modo ciclico attraverso il progressivo utilizzo dei follicoli fino al loro esaurimento.
Il ciclo di eventi che accadono dal primo giorno di ogni mestruazione al giorno che precede una nuova mestruazione è detto ciclo mestruale.
Quali sono le fasi del ciclo mestruale?
La prima fase del ciclo, detta fase follicolare o estrogenica inizia il primo giorno della mestruazione. All’inizio di ogni mestruazione, l’ormone che stimola i follicoli (FSH) sceglie un gruppo di follicoli di un ovaio, fra quelli già attivati nei tre mesi precedenti. All’interno di questo gruppo è selezionato il follicolo dominante e cioè quello che meglio risponde agli stimoli ormonali. FSH (ormone follicolostimolante) e LH (ormone luteinizzante) collaborano in questa fase per far maturare il follicolo dominante. L’ovulo contenuto nel follicolo dominante inizia la sua maturazione e il follicolo produce una quantità sempre crescente di estrogeni. Questi estrogeni agiscono su tutte le cellule del corpo femminile preparandolo ad un’eventuale gravidanza, promuovendo in particolare:
- la crescita dell’endometrio (rivestimento della cavità dell’utero), perché possa essere adatto all'eventuale annidamento di un embrione;
- la produzione di un tipo di muco cervicale, secreto dalle cellule presenti nelle cripte cervicali del collo dell’utero, che permette la sopravvivenza e la risalita degli spermatozoi nell’apparato genitale femminile;
- il cambiamento graduale della consistenza del collo dell’utero, che diventa più morbido, e della sua apertura;
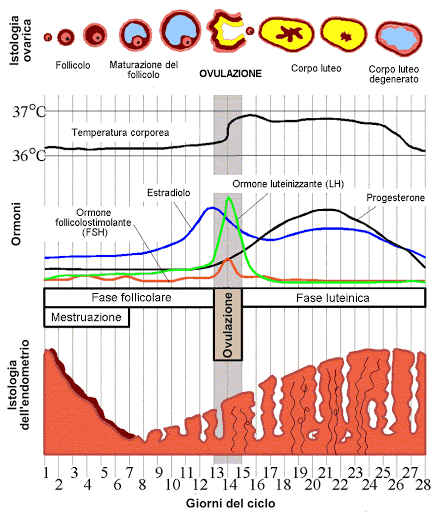 l'abbassamento della temperatura corporea in proporzione all’aumento degli estrogeni.
l'abbassamento della temperatura corporea in proporzione all’aumento degli estrogeni.
Nel momento in cui l’ovulo è prossimo alla sua maturazione, il picco degli estrogeni favorisce la stimolazione da parte dell'ipofisi di un’intensa e rapida produzione di LH, che permette lo scoppio del follicolo e l’uscita dell'ovulo: è il momento dell'ovulazione. Intanto, sotto lo stimolo dell’ormone luteinizzante (LH), cambia l’organizzazione delle cellule del follicolo che, dopo l’ovulazione, creano una ghiandola detta corpo luteo, che produce ancora estrogeni, insieme ad una gran quantità di progesterone: dopo l'ovulazione, ha inizio la fase seconda fase del ciclo.
Nella seconda fase del ciclo, detta fase luteinica o progestinica:
- continua la preparazione di tutto l’organismo femminile alla gravidanza e, in particolare, migliora la qualità dell'endometrio in vista dell'eventuale annidamento di un embrione;
- si modifica la produzione di muco cervicale, che diventa impenetrabile agli spermatozoi;
- il collo dell'utero torna rigido e si chiude leggermente;
- si registra un innalzamento della temperatura corporea conseguenza dell’aumento dell’ormone progesterone.
A questo punto se è avvenuto un concepimento, l’embrione percorre la tuba verso la cavità dell'utero, impiegando alcuni giorni. Giunto nella cavità, sceglie attraverso l’attivazione delle proteine dell’endometrio, il luogo adatto all’annidamento e comincia a produrre ormoni (ßhcg) che avvisano il corpo luteo della sua presenza. Questo messaggio permette al corpo luteo di continuare la produzione di estrogeni e progesterone che consentono la vitalità dell'endometrio uterino e quindi la sopravvivenza dell'embrione: la donna non vede l’evento mestruale e può verificare nelle urine o nel sangue la presenza degli ormoni della gravidanza (test di gravidanza positivo!).
Se il concepimento non è avvenuto, il corpo luteo, dopo alcuni giorni di attesa, non ricevendo alcun messaggio di gravidanza in corso, smette di produrre estrogeni e progesterone. L’endometrio, non più sostenuto da essi, si sfalda e le sue tossine attivano la contrattilità dell'utero che ne consente l’eliminazione all’esterno: la donna percepisce l’inizio della mestruazione. Da questo momento ricomincia l’attivazione dell’ipotalamo e dell'ipofisi per l’inizio di un nuovo ciclo.
Ne deriva che…
muco cervicale, temperatura e collo dell’utero sono segni che,
modificandosi, danno la possibilità alla donna di conoscere
in quale periodo del ciclo mestruale si trova e quindi se c'è fertilità o infertilità!
modificandosi, danno la possibilità alla donna di conoscere
in quale periodo del ciclo mestruale si trova e quindi se c'è fertilità o infertilità!
Da cosa dipende la lunghezza del ciclo mestruale?
Il ciclo femminile può avere una durata variabile in relazione all’equilibrio degli stimoli ormonali ipotalamici e ipofisari e dalla capacità di risposta delle ovaie.
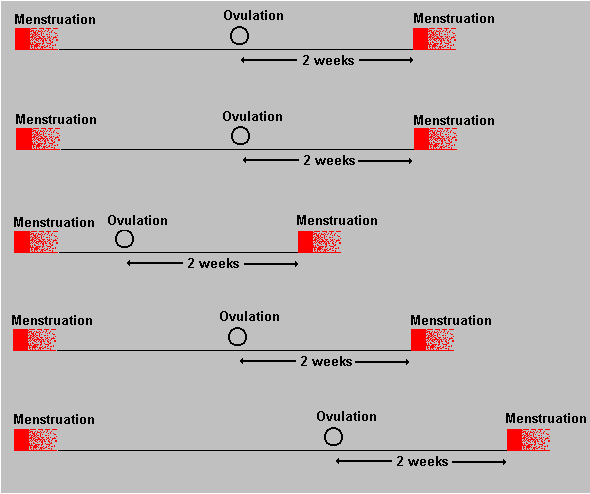 Dalla figura a lato si evidenzia che la maturazione del follicolo può avvenire in tempi brevi (7-15 giorni) ma anche in tempi molto lunghi, ad esempio in un periodo di stress o stanchezza o nei cambi di stagione o per una malattia o un lutto. In questi casi la prima fase del ciclo impiegherà più tempo per arrivare all’ovulazione. Dunque la lunghezza della fase pre-ovulatoria è variabile.
Dalla figura a lato si evidenzia che la maturazione del follicolo può avvenire in tempi brevi (7-15 giorni) ma anche in tempi molto lunghi, ad esempio in un periodo di stress o stanchezza o nei cambi di stagione o per una malattia o un lutto. In questi casi la prima fase del ciclo impiegherà più tempo per arrivare all’ovulazione. Dunque la lunghezza della fase pre-ovulatoria è variabile.Al contrario, il tempo dall’ovulazione alla mestruazione e quindi la lunghezza della fase post-ovulatoria è in genere costante per ogni donna, perché il corpo luteo ha un tempo di lavoro, in assenza di gravidanza, da 12 a 16 giorni al massimo. Se però accade uno stress o una malattia dopo l’ovulazione, spesso viene anticipata la mestruazione.
Da quanto detto si ricava che non è possibile prevedere quando arriverà la prossima mestruazione solo in base alla data di quella precedente!
Solo la donna che impara a riconoscere le fasi del proprio ciclo può prevedere l’arrivo delle mestruazioni dopo 12 - 16 giorni dall’avvenuta ovulazione.
Occorre avere presente che….
non è importante avere i cicli della stessa durata mese dopo mese,
ma è importante che il ciclo si svolga in tutte le sue fasi.
ma è importante che il ciclo si svolga in tutte le sue fasi.
Una donna può conoscere come il suo corpo lavora per la fertilità, leggendo i segni e i sintomi di ogni fase del ciclo mestruale: conoscersi la aiuterà a star meglio con se stessa.
Qualche curiosità e qualche suggerimento
Ogni fase del ciclo mestruale comporta un impegno particolare per tutte le cellule del corpo femminile, che possono reagire in modo diverso a diverse situazioni che possono accadere: qualche esempio?
Nella prima fase del ciclo, per merito degli estrogeni, la donna è più serena e positiva, ha un umore più stabile ed affronta le difficoltà con più tranquillità; inoltre la pelle e il cuoio capelluto sono meno grassi (per andare dal parrucchiere questo è il tempo giusto!)
Nella seconda fase del ciclo, grazie al progesterone, la donna ha un’energia maggiore ed una maggiore resistenza alla fatica, la pelle è più ricca di grassi ed opaca ed i liquidi vengono maggiormente trattenuti, lo stomaco e l’intestino rallentano il loro lavoro per assorbire più nutrienti. Per questo è importante esercitare più attività fisica, camminare di più e assumere più sali minerali.
